Атопический дерматит – профилактика, лечение и прогнозы
Атопический – означает нетипичный, анормальный, вне рамок естественных реакций организма. Это аллергическое заболевание, проявляется на коже, не заразно при контакте. Передаётся наследственным путем, включая наличие атопического дерматита не только у родителей, но также и у ближайших родственников. Если в семейном анамнезе или только у одного из родителей диагностировано одно из заболеваний – аллергический ринит, бронхиальная астма или непосредственно атопический дерматит (АтД) – вероятность развития этой же патологии составляет до 50%. Оба родителя с атопическим дерматитом увеличивают риск развития этого же заболевания для ребенка уже до 80%.
Манифестирует атопический дерматит в младенчестве или раннем детском возрасте, примерно от 3 месяцев до 2 лет, требует продуманного и корректного лечения, без которого принимает хроническую форму и беспокоит уже взрослого человека на протяжении всей жизни.
Содержание статьи:
Причины атопического дерматита
Атопический дерматит – как проявляется
Лечение атопического дерматита в зависимости от формы
Системные препараты при лечении атопического дерматита
Наружные средства при атопическом дерматите
Дополнительные меры при атопическом дерматите
Причины атопического дерматита
Основа, на которой выстраивается вся картина АтД – наследственность, и наследственность именно в отношении аллергических проявлений. Аллергия, как базовая причина, механизм гиперчувствительности иммунной системы организма, возникает из-за контакта или присутствия в окружающей среде одного или нескольких раздражающих факторов.
В отношении атопического дерматита наиболее распространенными являются в целом типичные и распространенные аллергены:
– пищевые (чаще у детей до года, например, реакция на яичный, молочный белок);
– домашняя пыль, шерсть и эпидермис животных
– пыльца растений
– паразитарные инфекции.
В любом возрасте, у взрослых и детей, реакцию также могут вызывать некоторые синтетические ткани, компоненты уходовых и гигиенических средств, а также резкие изменения климата и в частности температуры окружающей среды. Психоэмоциональная нагрузка – довольно активный провокатор множества дисфункций, болезней и временных расстройств, атопический дерматит также может обостряться после перенесенных стрессов.
 Реакции на медикаменты. Именно при дерматитах различной природы не стоит самостоятельно применять антибиотики (в основном сульфаниламиды), анестетики местного назначения, а также в обычных условиях безобидные и очень полезные витамины группы В: превышение рекомендованных суточных доз любого из соединений этой группы на фоне аллергических реакций может ухудшить самочувствие при любой тяжести течения атопических дерматитов.
Реакции на медикаменты. Именно при дерматитах различной природы не стоит самостоятельно применять антибиотики (в основном сульфаниламиды), анестетики местного назначения, а также в обычных условиях безобидные и очень полезные витамины группы В: превышение рекомендованных суточных доз любого из соединений этой группы на фоне аллергических реакций может ухудшить самочувствие при любой тяжести течения атопических дерматитов.
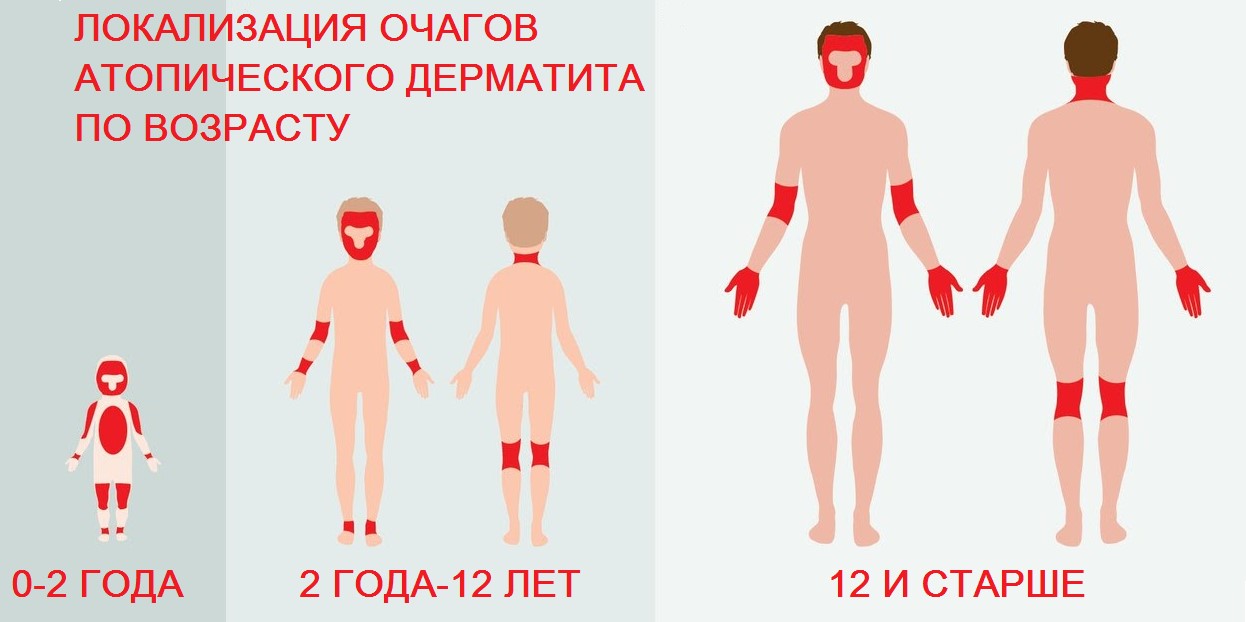
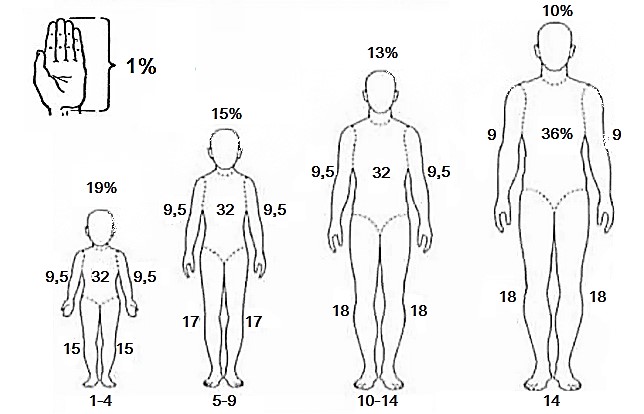
В младенчестве и детском возрасте большая часть обострений заболевания протекает в легкой и умеренной форме, с ограниченной распространенностью очагов, общая площадь которых не превышает 10%. У взрослых АтД напротив – протекает в тяжелой форме, при обострениях затрагивается больше 10% поверхности кожи. Чтобы оценить масштаб распространения атопического дерматита, пользуются тем же правилом, что и для расчета площади ожогов. Также можно принять за условный 1% площадь одной ладони пациента.
Атопический дерматит – как проявляется
Несмотря на то, что официальная классификация указывает два типа развития АтД, аллергический и не аллергический, реальная роль нетипичного, то есть атопического механизма, остаётся неопределенной. У некоторых пациентов с атопическим дерматитом не наблюдается повышения уровня антител IgE, при этом внешние признаки уже проявляются в разной мере. Такое состояние принято считать за переходный этап от начала патологии к её обострению.
Заболевание относится к Т2-воспалениям, когда причиной становится сбой функциональности Т-клеток иммунной системы: t-хелперов, которые участвуют в обеспечении противопаразитарной защиты и контроле аллергических реакций. Эти клетки стимулируют продукцию некоторых цитокинов – белков, участвующих в регуляции ряда процессов в разных слоях кожи:
- утолщение эпидермиса;
- фиброз – появление и разрастание рубцовых изменений на коже;
- угнетение выработки антимикробных белков, пептидов;
- снижение выработки липидов кожи.
Всё это приводит к возникновению характерных для атопического дерматита изменений на поверхности кожи, такие процессы сопровождаются зудом, а желание расчесывать очаг дерматита почти всегда приводит к инфицированию, разрастанию воспалительного процесса, появлению неприятных ощущений, с разной степенью болезненности. Кроме того, атопический дерматит может протекать в сухой форме, что встречается чаще, но также пораженные участки могут развиваться в мокнущие очаги. В большинстве случаев очаги АтД с водянистым содержимым развиваются у детей, и преимущественно до 2-3 лет. Такие изменения качества кожи происходит в случаях, когда проводилось некорректное лечение, подбирались неподходящие препараты – нередко без врачебного контроля мокнущие очаги несложно спутать с экземой.
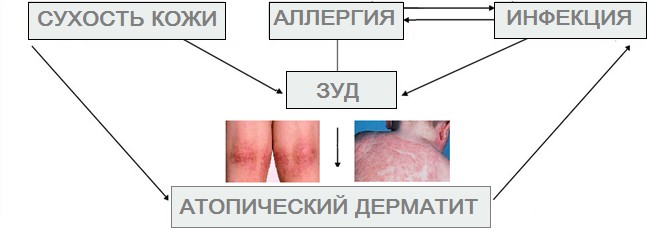
О том, по какому именно пути развиваются последовательности событий при атопическом дерматите, единого мнения нет.
- по теории «снаружи внутрь» аллерген проникает в организм через повреждения кожи, слизистой, запуская иммунные реакции;
- по теории «изнутри наружу» напротив, именно иммунная система запускает цепь реакций, приводящих к воспалению, а внешние аллергены играют второстепенную роль.
В обоих случаях результатом становится появление типичных очагов атопического дерматита – участков с сухой кожей, зудом и воспалением. К основным проявлениям нередко, но не обязательно, присоединяются сопутствующие симптомы: жжение кожи, общее недомогание, отеки и опухания на месте воспаления, в анализах крови присутствуют отклонения от нормы базофилов и эозинофилов – клеток, принимающих участие в запуске аллергических реакций.
Иммунная природа также отчасти объясняет, почему атопический дерматит с наступлением холодных периодов в году протекает тяжелее, а в летнее время происходит заметное снижение выраженности симптомов.

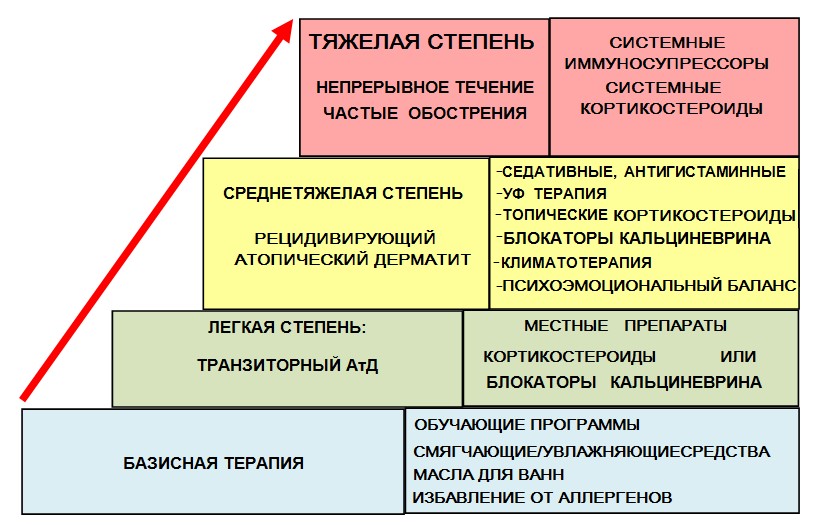
Лечение атопического дерматита в зависимости от формы
Выбор программы лечения АтД зависит от его формы, тяжести течения заболевания, общего состояния здоровья, наличия осложнений, вызванных разными факторами. Нет ни одной причины, позволяющей лечить болезнь самостоятельно, и вот почему.
- Экссудативная и эритематозно-сквамозная формы больше характерны для младенцев грудного возраста и детей примерно до 3 лет.
Атопическому дерматиту в этом случае свойственно наличие мокнущих очагов – происходит инфильтрация, то есть накопление жидкости в тканях, что влечет за собой высокий риск инфицирования кожи.
- Эритематозно-сквамозный атопический дерматит с лихенизацией (утолщением кожи)
Эта форма не зависит от возраста пациента, а кожа, в отличие от предыдущего типа АтД, напротив – чрезмерно сухая, шелушащаяся, с постоянным или приступообразным зудом при обострении. Относится к течению со средней тяжестью симптомов.
- Лихеноидная форма атопического дерматита
Лихенизация – утолщение на коже в местах воспалений – свойственна подростковому возрасту и сочетает одновременно сухость кожных покровов с наличием отечности тканей. Течение умеренное или умеренно-тяжелое.
- Пруригинозная форма атопического дерматита
Встречается не так часто, но имеет тяжелое течение, которое сопровождается появлением сильного зуда и разного размера папул, которые могут группироваться в большие очаги, покрытые коркой. Тяжесть лечения АтД в этом случае заключается в том, что типичные места воспалений в этом случае – разгибательные участки, которые из-за постоянных движений отекают и довольно медленно заживляются. Относится к тяжёлым формам заболевания.
- Эритродермия
Тяжелейшая, в некоторых случаях, и на фоне сопутствующих заболеваний, жизнеугрожающая форма при атопическом дерматите – поражается до 80% кожи. У одного пациента можно обнаружить все перечисленные проявления: и лихенизацию, и сухость с шелушениями, инфильтрат. Также нарушается терморегуляция кожи, возникают симптомы интоксикации, нарушение лимфотока, существенно меняется и работа иммунной системы – ослабляется защита перед другими угрозами, поскольку наибольшая часть иммунных сил сосредоточена именно на кожном покрове.
Атопическому дерматиту присуще определенное коварство – заболевание может спровоцировать развитие других патологий, как связанных с аллергической природой, так и не зависящих от неё.

Лечение выбирается в соответствии с диагностированной формой атопического дерматита, для каждой из них требуются разные подходы – например, один и тот же наружный препарат принесет облегчение при сухой форме воспалений, поскольку будет оказывать размягчающий, увлажняющий эффект. Но этот же состав при мокнущих формах АтД только усугубит ситуацию.
Также существует немало причин, по которым не стоит делать выбор препаратов на основе рекомендаций других пациентов или советов по лечению на популярных интернет-площадках – атопическому дерматиту во многом идентичны другие патологии, поражающие кожу:
- чесотка;
- токсикодермия;
- ихтиоз (также может сопровождать атопический дерматит);
- псориаз;
- контактная, себорейная, пеленочная или герпетическая форма дерматита;
- экзема;
- розовый лишай.
 На разных стадиях и степени тяжести, проявления, идентичные атопическому дерматиту, без обследований и результатов анализов можно спутать с крайне тяжелым заболеванием: Т-клеточная (неходжкинская) лимфома кожи. Эта патология относится к злокачественным опухолям (рак) и лечение этой болезни не имеет ничего общего с терапией атопического дерматита. Промедление с диагностикой ракового заболевания может обернуться обнаружением болезни на поздней стадии, и привести к летальному исходу.
На разных стадиях и степени тяжести, проявления, идентичные атопическому дерматиту, без обследований и результатов анализов можно спутать с крайне тяжелым заболеванием: Т-клеточная (неходжкинская) лимфома кожи. Эта патология относится к злокачественным опухолям (рак) и лечение этой болезни не имеет ничего общего с терапией атопического дерматита. Промедление с диагностикой ракового заболевания может обернуться обнаружением болезни на поздней стадии, и привести к летальному исходу.
Исключением диагнозов должен заниматься только врачи с соответствующей специализацией – иммунолог-аллерголог, дерматолог, врач-педиатр у детей. Когда все прочие диагнозы исключены, выбирается комплексная терапия.
- системные препараты;
- средства для наружного применения (для снятия симптомов);
- меры ограничений и реабилитации.
Именно воздействие на болезнь с разных сторон помогает купировать симптомы, предупреждать и держать каждое воспаление под контролем. Кроме того, кожа, имеющая повреждения, не может противостоять внешним угрозам и нередко к атопическому дерматиту присоединяются другие инфекции:
-бактериальные (фурункулы, импетиго и т.д.) самый распространенный возбудитель при АтД бактерия S.aureus;
-грибковые;
-вирусные (герпес, папиллома) – довольно опасное сочетание, поскольку в сочетании с АтД может возникнуть тяжелое осложнение: герпетическая экзема Капоши, с ещё более сильным зудом, высокой температурой, а при отсутствии корректной терапии – с сепсисом, поражением центральной нервной системы.
Целью любой терапевтической программы является достижение ремиссии (периода без обострений), явное уменьшение или избавление от симптомов, восстановление внешнего вида и целостности кожных покровов. Всё это определенно улучшает качество жизни пациентов и как минимум способствует правильной профилактике болезни.
Системные препараты при лечении атопического дерматита
Это самая большая и во многом приоритетная группа лекарственных средств, прием таких препаратов назначается выборочно, ориентируясь исключительно на симптомы и тяжесть течения АтД. Основой всей комплексной терапии в большинстве случаев являются препараты, купирующие аллергические реакции.
- Антигистаминные – такие лекарства обладают широким спектром действия: снижают зуд и покраснения, препятствуют отечности, уменьшают проницаемость мелких капилляров. Всё вместе это замедляет развитие аллергических реакций, а в случае их старта – облегчают течение.
- Некоторые альфа-адреноблокаторы – именно при атопическом дерматите оказывают противозудное, умеренное седативное действие;
- Антибиотики – средства, препятствующие росту бактериальных колоний, назначаются на фоне присоединения к АтД вторичной инфекции. Однако при аллергозависимой природе заболевания выбор препаратов борьбы с бактериями несколько ограничен, поскольку ко многим антибиотикам патогенные микроорганизмы (бактерия S.aureus) уже выработали резистентность, а сильнодействующие составы не всегда хорошо переносятся на фоне аллергических реакций.
- Системные кортикостероиды (ГКС) – строго по показаниям, нужны не всегда, поскольку в большинстве случаев, с легким и умеренным течением АтД, в применении сильнодействующих ГКС необходимости нет.
- Иммунодепрессанты, иммунокорректоры – также строго по необходимости и по решению врача. Средства, регулирующие качество и скорость иммунного ответа нужны только в случае тяжелого течения АтД, когда рецидивы повторяются несколько раз в год, или болезнь имеет хроническое, непрерывное течение.
- Симптоматические препараты – ими могут быть средства для нормализации работы желудочно-кишечного тракта и органов пищеварения, успокоительные составы и анксиолитики, диуретики на случай обширного периферического отека, антиоксиданты, витамины, жирные кислоты и др.
Наружные средства при атопическом дерматите
В эту группу входят все методы и составы, которые применяются для воздействия непосредственно на очаг воспаления – кожа обрабатывается в соответствии с её состоянием, а в случае присоединения к АтД вторичной инфекции выбираются препараты, эффективные против одной из причин инфицирования. Это противовирусные, противогрибковые или наружные антибиотики для борьбы с недружественной бактериальной микрофлорой.
Правило выбора наружных средств основывается, как и для системных препаратов, на выраженности атопического дерматита. Чем тяжелее и дольше протекает заболевание, тем более сильное средство применяется для купирования процесса.
На ранних этапах, когда АтД хорошо поддается коррекции, а сама болезнь не затягивается на долгий срок и повторяется до пары раз в год, как правило, достаточно нестероидных средств с умеренной комплексной активностью.
- Дезинфицирующие средства и антисептики – лосьоны, растворы, натуральные масла с обеззараживающим эффектом;
- Эмолиенты – составы, смягчающие, увлажняющие кожу. Цель применения таких средств – восстановление целостности кожного покрова, дополнительное его ожирение (поверхностно), улучшение барьерной защитной функции.
- Фототерапия – ультрафиолетовое воздействие, которое в естественных условиях можно получить в южных регионах. Существует доказанная теория, на основе данных многих пациентов с АтД, согласно которой заболевание самопроизвольно купируется при проживании в солнечном климате. Так смена экологических зон является одной из рекомендаций для пациентов с выраженными воспалительными процессами.
Лечение умеренно-тяжелых и тяжелых форм АтД требует применения сильнодействующих препаратов и системно, и наружно. В этих случаях выбор средств делает только лечащий врач, а в качестве наиболее эффективных выбираются одни из следующих:
- Глюкокортикостероиды (ГКС) – наружные препараты могут назначаться также по активности, им свойственной. Например, I группа ГКС – это средства низкой активности, которой достаточно для воздействия на очаги воспаления, которые не поддаются коррекции базовыми составами, но недостаточно выражены для применения более сильных кортикостероидных средств. II группа – препараты с умеренной активностью, и соответственно III – для тяжелых форм и течений АтД.
Также применяют комбинированные ГКС: такие составы оказывают одновременно противовоспалительное, противозудное, противоотечное, ранозаживляющее, противомикробное действие на фоне своего прямого назначения – глюкокортикостероиды стимулируют выработку белка, который регулирует активность медиаторов воспалительных процессов.
- ТИК – или топические ингибиторы кальциневрина, местные иммуномодуляторы. Такие наружные средства помогают снизить продукцию и высвобождение тех самых цитокинов, которые вызывают воспалительные процессы при АтД.
 Эти составы можно применять только при тяжелых формах болезни, и несмотря на то, что они хорошо справляются со своими задачами, использование такой «тяжелой артиллерии» на ранних этапах не имеет смысла. И ТИК, и ГКС назначают только короткими курсами, а необоснованное их применение приводит к развитию сенсибилизации: организм становится ещё более чувствительным к аллергенам, провоцируя ещё более сильное обострение.
Эти составы можно применять только при тяжелых формах болезни, и несмотря на то, что они хорошо справляются со своими задачами, использование такой «тяжелой артиллерии» на ранних этапах не имеет смысла. И ТИК, и ГКС назначают только короткими курсами, а необоснованное их применение приводит к развитию сенсибилизации: организм становится ещё более чувствительным к аллергенам, провоцируя ещё более сильное обострение.
_
Дополнительные меры при атопическом дерматите
Поскольку заболевание берет начало и/или тесно связано с механизмами запуска аллергических реакций, пациентам с АТД показано тщательно следить за наличием в окружающей среде предметов, составов, компонентов, провоцирующих иммунный ответ организма.
Удаление, устранение аллергена из ежедневного быта, снижает риск развития аллергической реакции, которая запускает механизм кожных изменений. Также пациентам с АтД необходимо следить за диетой, если триггером является пищевой аллерген.
Не последнее значение при коррекции АтД имеет и психоэмоциональный баланс – стрессы, нервное напряжение, а также переживания в самом процессе (об эстетичности внешнего вида, навязчивом зуде, сопровождающем атопический дерматит и т.д.) могут существенно замедлить процесс выздоровления.
И главное правило при любых кожных изменениях – вовремя обратиться в медицинское учреждение для постановки диагноза и выбора подходящего терапевтического подхода, согласно форме и тяжести течения болезни, возрасту, общему состоянию здоровья.

